Depression: Ein Beziehungsthema?
Depressionen zählen laut der Stiftung Deutsche Depressionshilfe wie Krebs und Diabetes zu den häufigsten Erkrankungen in Deutschland. Jährlich trifft diese Volkskrankheit mehr als fünf Millionen Deutsche. Jeder fünfte Bundesbürger erkrankt statistisch betrachtet im Laufe seines Lebens einmal an einer behandlungsbedürftigen Depression.


Depression und Beziehung | Quelle: © jude-beck - unsplash.com
Vor diesem Hintergrund lässt sich die Frage im Titel eindeutig beantworten: Ja, Depressionen sind ein Beziehungsthema. Und zwar in mehrfacher Hinsicht. Sie können innerhalb einer Partnerschaft auftreten. Gleichzeitig gelten stabile Beziehungen als wichtiger Schutzfaktor. Und: Erste Zahlen deuten darauf hin, dass durch die Folgen der Corona-Pandemie die Zahl der Depressionsfälle zunimmt. (vgl. Prof. Shiban, Göttingen)
Grund genug, sich genauer mit dieser Krankheit zu befassen.
Der Beitrag dient als Überblick und zusätzliche Unterstützung. Er ersetzt in keinem Fall eine ärztliche Diagnosestellung oder eine Therapie.
Unsere Beiträge sind sehr ausführlich. Bitte nutzen Sie daher zur besseren Navigation das Inhaltsverzeichnis. Sollten Sie ergänzende Anregungen oder eigene Erfahrungen zum Thema besitzen? Freuen wir uns natürlich sehr über ein entsprechendes Kommentar am Ende des Beitrages.
Wir wünschen eine inspirierende Lektüre!
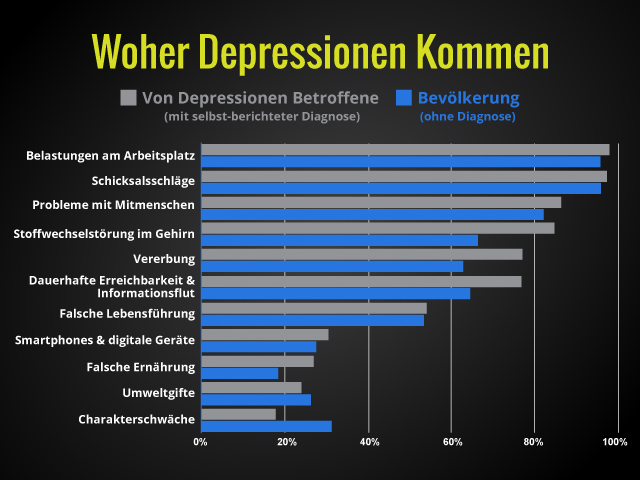
In der folgenden Statistik sind die hauptsächlichen Verursacher für Depressionen ersichtlich.
Woher Depressionen kommen | Grafik: ALL4SINGLES | Quelle: https://de.statista.com
Symptome: Wie äußert sich eine Depression?
Im Alltag fallen regelmäßig Sätze wie: „Da bekomme ich Depressionen.“ oder „Du machst einen depressiven Eindruck.“ Diese Aussagen beschreiben in der Regel eine gedrückte Stimmung oder meinen eine schwierige Lebensphase.
In der Medizin werden Depressionen nach festen Kriterien diagnostiziert. Dafür nutzt der Arzt oder Psychologe den Diagnosekatalog der Weltgesundheitsorganisation. Dieser heißt „International Statistical Classification of Deseases and Health Releated Problems“ (ICD). Derzeit gilt die 10. Revision (ICD-10). Die Depression wird mit dem Code F.32.- klassifiziert und in leichte, mittelgradige und schwere Episoden eingeteilt. Über den Schweregrad entscheiden die Anzahl und Ausprägung der Symptome.
Quelle: https://www.icd-code.de/.../F32.1.html
Die Kriterien (Symptome) sind:
- gedrückte Stimmung
- Antriebslosigkeit
- Freud- und Interesselosigkeit
- Konzentrationsprobleme
- Schlafstörungen
- ausgeprägte Müdigkeit schon nach der kleinsten Anstrengung
- Appetitverlust oder vermehrtes Essen
- vermindertes Selbstwertgefühl
- Schuldgefühle
- körperliche Beschwerden wie Schmerzen oder Libidoverlust
Einige Betroffene wirken abgestumpft, andere ruhelos – sie reagieren nicht mehr wie gewohnt auf äußere Reize. Dieses fehlende „Mitschwingen“ stellt das Umfeld vor große Herausforderungen. Freunde und Verwandte versuchen, einen lieben Menschen aufzuheitern und ihm etwas Gutes zu tun. Solche Aktionen laufen oft ins Leere, die erhoffte Freude stellt sich nicht ein. Im Gegenteil: Der Betroffene fühlt sich womöglich überfordert und zieht sich (noch mehr) zurück.
Wie Sie einen Menschen mit Depressionen wirksam unterstützen, erfahren Sie weiter unten in diesem Beitrag.
Ursachen: Wann treten Depressionen auf?
Anders als etwa ein Bänderriss, der durch einen Skiunfall ausgelöst wurde, liegen einer Depression immer mehrere Ursachen zugrunde. Die Medizin spricht deshalb von einem multifaktoriellen Krankheitsgeschehen.
Sie teilt die Auslöser in zwei Gruppen, nämlich in psycho-soziale Aspekte, die in der betroffenen Person oder deren Umfeld zu finden sind und neurobiologische, also körperliche Aspekte.
Psycho-soziale Aspekte:
Psychische Traumata wie der frühe Verlust eines Elternteils oder Gewalterfahrung in der Kindheit erhöhen die Anfälligkeit.
Chronische Überlastung, etwa die Situation als alleinerziehender Elternteil oder die Pflege eines Angehörigen können die Krankheit auslösen.
Dies gilt auch für akute Verlusterlebnisse, wie die Trennung vom Partner oder der Tod einer vertrauten Person. Auch Veränderungen im Lebensrhythmus können in eine depressive Episode münden. Dabei spielt es keine Rolle, ob es sich um einen positiven Anlass wie Urlaub und Geburt, oder die Mitteilung einer lebensbedrohlichen Diagnose handelt.
Neurobiologische Aspekte:
Eine genetische Veranlagung erhöht die Anfälligkeit für Depressionen. Menschen, in deren Familie die Krankheit bereits aufgetreten ist, weisen ein höheres Erkrankungsrisiko auf. Achtung: Sollten nahe Verwandte von Ihnen bereits an einer Depression erkrankt sein, bedeutet das nicht, dass Sie ebenfalls krank werden. Idealerweise führen Sie einen (einigermaßen) ausgewogenen Lebensstil und senken damit Ihr Risiko.
Veränderungen auf der Stressachse (Hypothalamus – Hypophyse – Nebennierenrinde): Durch eine Aktivierung von Hypothalamus und Hypophyse schüttet die Nebennierenrinde Cortisol aus. Cortisol wird auch als Stresshormon bezeichnet. Es versetzt den Körper in Alarmbereitschaft. Das bedeutet: Blutdruck und Blutzuckerspiegel steigen, die Wachsamkeit nimmt zu, das Denkvermögen sinkt. Dieser Mechanismus nützt uns in Momenten körperlicher Bedrohung. Der Kampf-oder-Flucht-Modus läuft auf Hochtouren, es geht ums Überleben. Kein Wunder, dass der Betroffene in diesem Zustand unruhig und getrieben wirkt, Schlafstörungen entwickelt und zunehmend erschöpft ist. Das Denken ist auf Gefahren-Erkennen ausgerichtet. Potenzielle Risiken und Ängste erscheinen riesig, wie der Blick durch eine Lupe. Die Beschreibung zeigt, welchen Leidensdruck die Krankheit hervorrufen kann.
FAZIT:
Gerade weil die Krankheit sowohl neurologische als auch psychische Ursachen hat, setzen moderne Therapien an beiden Ebenen an. Ein Beispiel: Eine Frau entwickelt während der hormonellen Umstellung in den Wechseljahren eine mittelgradige Depression. Einerseits kann ihr die Psychotherapie helfen, mit der depressiven Episode umzugehen. Gleichzeitig können Medikamente den Hirnstoffwechsel wieder ins Gleichgewicht bringen. Leichte Depressionen bedürfen in der Regel keiner Medikamente. Antidepressiva sollten auch nur von einem Facharzt verschrieben werden. Allgemeinärzte verfügen meist nicht über ausreichend Erfahrung mit dem Einsatz von Psychopharmaka.
Diagnose: Bin ich depressiv?
Wenn Sie den Verdacht hegen, Sie könnten an einer Depression erkrankt sein, bietet der Selbsttest der Deutschen Depressionshilfe e.V. weitere Anhaltspunkte. Den Test können Sie online, ohne Anmeldung und völlig anonym jederzeit durchführen:
Wo liegt der Unterschied zum Burnout-Syndrom?
Im Alltag werden die Begriffe Burnout und Depression zum Teil gleichbedeutend verwendet – Burnout etwas häufiger im Zusammenhang mit beruflicher Überlastung.
Das Burnout-Syndrom gilt offiziell nicht als psychische Erkrankung. Es taucht zwar als Diagnose auf (ICD-Code: Z73.0 „Ausgebranntsein“), allerdings nicht im Sinne einer eindeutig definierten psychischen Krankheit. Aktuell wird eine neue Fassung des Diagnosesystems (ICD-11) in der Fachwelt intensiv geprüft, bevor es 2022 in Kraft tritt. Das ICD-11 beschreibt Burnout als Syndrom, das im Zusammenhang mit „chronischen Stress am Arbeitsplatz“ steht.
Diagnosen dienen als Basis für eine Therapie. Es kann deshalb sein, dass der Arzt das Burnout-Syndrom – zumindest bis das ICD-11 in Kraft tritt – als Depression diagnostiziert. Auf diese Weise kann er eine erfolgversprechende Therapie einleiten.
Wer sich mit diesem Thema genauer auseinandersetzen möchte, dem sei das Buch „Die Burnout-Epidemie“ von Andreas Hillert und Michael Marwitz empfohlen (siehe am Ende des Beitrags).
Therapie – Wege aus der Krankheit
Leichte Depressionen
Bei leichten Depressionen wird der Arzt Ihnen wahrscheinlich eine ambulante Psychotherapie empfehlen. Vielleicht weist er Sie auch auf pflanzliche, frei verkäufliche Präparate wie Johanniskraut hin.
In der Therapie analysieren Sie gemeinsam mit dem Psychotherapeuten mögliche Auslöser für Ihre Erkrankung. Sie lernen, sich und das Krankheitsgeschehen besser zu verstehen. Außerdem erarbeiten Sie gemeinsam Strategien, um belastende Situationen besser zu managen und ausreichend Ruhepausen in den Alltag einzuplanen.
Mittelgradige und schwere Verläufe
Bei schweren oder länger anhaltenden Verläufen kann eine medikamentöse Behandlung notwendig sein. Dieses wird Ihnen ein Facharzt (Neurologe, Psychiater, Arzt für Psychosomatische Medizin) verschreiben. Antidepressiva benötigen bis zu zwei Wochen, ehe sie ihre Wirkung voll entfalten. An dieser Stelle ist Geduld erforderlich.
Bis heute genießen Psychopharmaka in der Gesellschaft einen – sagen wir – zweifelhaften Ruf. Leider. Denn: Die Medizin hat in den letzten zwanzig Jahren enorme Fortschritte erzielt. Es existieren eine Reihe verschiedener Wirkstoffe und es gibt einen Bluttest, mit dem der Arzt prüfen kann, ob ein Patient auf die Medikamente anspricht.
Die Sorge, Medikamente könnten die Persönlichkeit verändern, sind unbegründet. Es ist vielmehr so, dass die Krankheit den Menschen verändert und sein Leben enorm beeinträchtigt. Das Medikament hilft, Ungleichgewichte im Gehirnstoffwechsel wieder in die Balance zu bringen und beschleunigt gleichzeitig dessen Regeneration. Denn: Während einer depressiven Phase sterben Nervenzellen im Hippocampus ab. Diese Hirnregion steht mit Lernen und Gedächtnis in Verbindung. Vergesslichkeit als Symptom einer Depression ist eine Folge davon. Das ist auch der Grund, weshalb Patienten mit Depression manchmal befürchten, sie stünden am Anfang einer Demenz. Unter dem Einfluss eines Antidepressivums bilden sich schneller wieder neue Nervenzellen und Nervenverbindungen.
Der Professor für Molekulare Psychiatrie, Gregor Hasler, forscht seit Langem an der „Darm-Hirn-Verbindung“. Er hat Hinweise darauf gefunden, dass Darmbakterien – und damit unsere Ernährung – einen Einfluss auf die psychische Verfassung ausüben. Das Mikrobiom des Darms von gesunden Menschen unterscheidet sich von Personen mit einer Depression. Eine Ernährungsumstellung mit einem gleichmäßigen Essensrhythmus, ausgewogenen, gesunden Lebensmitteln, mit Präbiotika, ausreichend Ballaststoffen und Stressreduktion lassen die psychischen Probleme laut Prof. Hasler zunehmend in den Hintergrund treten. Sie interessieren sich für weitere Details? Die Literaturangabe finden Sie am Ende des Beitrags.
Eine zusätzliche Psychotherapie gilt als sinnvoll. Schließlich sollen Patienten ihre Erkrankung verstehen und wissen, wie sie gegensteuern.
Ergänzende Therapiebausteine
Im Folgenden zeigen wir Ihnen Maßnahmen, die Psychotherapie bzw. eine medikamentöse Behandlung wirkungsvoll ergänzen:
- Meditation und Entspannung: Lernen Sie eine Entspannungsmethode. Das kann Yoga sein, Qigong, Progressive Muskelentspannung nach Jacobson (PME) oder Zen-Meditation. Wichtig ist, dass Sie sich damit wohlfühlen – schließlich sollten Sie regelmäßig praktizieren.
- Sport: Egal ob Joggen oder Volleyball – leicht fordernde Bewegung stimuliert sowohl das Herz-Kreislauf-System als auch die Botenstoffe im Gehirn. Der Sport soll in keinem Fall überfordern, weder körperlich noch psychisch. Wer noch untrainiert ist, sollte sich vielleicht nicht gleich im Mannschaftssport versuchen. Eine Anmeldung im Fitnessbereich einer Physiopraxis oder einer gemäßigten Sportgruppe lässt Erfolge schneller sichtbar werden und der Druck durch den Vergleich mit den anderen reduziert sich. Stress und Leistungsdruck sind in diesem Fall absolut kontraproduktiv.
- Positive soziale Kontakte pflegen: Nehmen Sie sich Zeit für einen Blick auf Ihr soziales Umfeld. Ungelöste Konflikte, einseitig gepflegte Freundschaften oder zu viele Verpflichtungen binden Energie, die Sie für Ihr Wohlbefinden brauchen. Klären Sie Ihre Bedürfnisse und Erwartungen und konzentrieren Sie sich auf für Sie wichtige Beziehungen. Denn: Kontakte müssen gepflegt werden, sonst verkümmern sie. Überladen Sie Ihre Freizeit nicht, nur weil die Sozialen Netzwerke dazu verführen. Finden Sie das für Sie passende Maß.
- Chancen erkennen: Es steht außer Frage – Depressionen gehen mit großem Leid einher. Grund genug, aus dieser Zeit zu lernen. Das scheint in manchen Momenten unmöglich. Rückblickend zeigt sich jedoch immer wieder, dass Menschen nach überstandener Krankheit ihrem Leben eine neue Richtung gegeben haben. Der Autor Holger Reiners bezeichnet seine Depression, die immerhin achtzehn Jahre dauerte, als eine Art Entwicklungsmotor. In der Psychologie spricht man in solchen Fällen von Posttraumatischem Wachstum.
- Ganz wichtig: Sorgen Sie gut für sich selbst. Eine Psychotherapie kann hier wertvolle Impulse geben. Mangelnder Selbstwert und Perfektionismus stehen oft im Zusammenhang mit der Krankheit. Umso wichtiger ist es zu erkennen, dass Sie als Mensch wertvoll sind – unabhängig von Ihrer Leistung und der Anerkennung durch Andere.
Depression und Partnerschaft
Eine Depression bedeutet immer eine besondere Herausforderung – für den Betroffenen genauso wie für sein Umfeld.


Depressionen in der Partnerschaft | Quelle: © claudia-wolff - unsplash.com
Leben mit einem depressiven Partner
Der Alltag mit einem depressiven Partner oder einer depressiven Partnerin konfrontiert Sie beispielsweise mit folgenden Schwierigkeiten:
- Ihr Partner, Ihre Partnerin hat keine Energie für gemeinsame Aktivitäten und vernachlässigt Aufgaben, wie Wäsche waschen oder Rasen mähen.
- Betroffene igeln sich ein und sind deshalb vermehrt auf die Partnerschaft angewiesen.
- Die negative Stimmung prägt die Atmosphäre. Konstruktive Gespräche werden selten.
- Impulse zur Pflege der Partnerschaft bleiben aus.
- Körperliche Nähe können Menschen während einer depressiven Phase oft nicht ertragen. Die Lust auf Sex kann vorübergehend ganz verloren gehen.
- Der depressive Partner wirkt abgekapselt und unnahbar.
Was bedeutet das für den gesunden Partner, die gesunde Partnerin?
Die meisten Menschen fühlen sich in dieser Situation überfordert: Sie wollen helfen und wissen nicht wie. Versuche, den Partner aufzuheitern laufen ins Leere.
Dies führt zu einem wahren Gefühlssturm. Hilflosigkeit, Schuldgefühle, Trauer, Unsicherheit und Wut können abwechselnd auftreten. Das ist einerseits völlig normal – und gleichzeitig sehr belastend. Ihr Gegenüber spürt, dass die Folgen der Krankheit auch Sie trifft und fühlt sich wiederum schuldig. Diesen Teufelskreis gilt es zu durchbrechen.
So unterstützen Sie einen Menschen während einer depressiven Phase
Vergessen Sie nicht: Eine Depression geht vorüber – auch wenn es eine Weile dauern kann. Stehen Sie diese Episode gemeinsam durch, kann dies Ihre Partnerschaft auf besondere Weise stärken.
Don‘t do this: Diese Dinge sollten Sie vermeiden
Spontane Reaktionen, die den an Depression erkrankten Menschen ermutigen sollen, erzielen meist nicht den gewünschten Effekt. Im schlimmsten Fall vermitteln sie den Betroffenen, dass ihr Gegenüber sie nicht versteht oder nicht richtig ernst nimmt. Das verstärkt ihr Gefühl der Isolation und sie ziehen sich womöglich noch stärker zurück.
Hier nun eine Übersicht häufiger Reaktionen, die Sie im Gespräch mit einem depressiven Partner, einer depressiven Partnerin nach Möglichkeit vermeiden sollten.
Was Sie als Partner eines Menschen mit Depressionen tun können
1. Depression als vorübergehende Krankheit akzeptieren
Allein mit diesem Schritt helfen Sie dem Betroffenen mehr als Sie es sich vorstellen können.
2. Einfach Dasein hilft oft mehr als viele Worte.
Dieses Verhalten zeigt: Du kannst dich auf mich verlassen. Mehr braucht es oft nicht.
3. Stehen Sie zu sich und Ihren Gefühlen.
Lassen Sie eigene Gefühle wie Wut, Ärger, Traurigkeit, Enttäuschung und Hilflosigkeit zu und scheuen Sie sich nicht, sie zu zeigen. Diese Gefühle sind eine natürliche und legitime Reaktion auf momentan schwierige Lebensumstände. Sie wegzudrücken oder zu verleugnen wird Ihr eigenes Befinden nur noch verschlechtern.
4. Sorgen Sie für positive Erlebnisse
Depressionen führen dazu, dass positive Erlebnisse oder die eigene Leistung gar nicht mehr als solche wahrgenommen werden. Weisen Sie Ihren Partner, Ihre Partnerin darauf hin. Das motiviert und stärkt die Hoffnung auf eine Besserung der Krankheit.
5. Erwarten Sie nicht zu viel.
Besonders bei längeren Episoden müssen Sie mit Rückschlägen rechnen. Diese Situation ist leichter zu ertragen, wenn Sie sich am „Weg der kleinen Schritte“ orientieren.
Depressiv und Single: Zeit für eine neue Partnerschaft?
Wie am Beginn des Beitrags bereits erwähnt, gelten stabile Beziehungen als wichtiger Schutzfaktor vor Depressionen. Als Single in einer akuten depressiven Phase kann es vorkommen, dass die Sehnsucht nach einer Partnerschaft besonders stark hervortritt. Ein Mensch, der die innere Leere füllt mag als ideale Lösung erscheinen.


Hier gilt es, zwei Dinge zu bedenken:
- Sie befinden sich in einem emotionalen Ausnahmezustand. Unter diesen Umständen treffen Sie womöglich weniger gute Entscheidungen. Deshalb ein Tipp: Sollten Sie sich tatsächlich während einer depressiven Episode verlieben, lassen Sie es langsam angehen und treffen Sie keine gewichtigen Entscheidungen (z. B. gemeinsame Wohnung). Sprechen Sie das Thema in der Therapie an.
- Lassen Sie Ihre neue Liebe nicht im Ungewissen. Klären Sie Ihr Gegenüber angemessen über Ihre aktuelle Situation auf.
Grundsätzlich sollten Sie eine gewisse innere Stabilität besitzen, um sich dem wichtigen Thema Beziehung anzunähern. Eine Partnerschaft braucht Zeit, ehe sie eine tragfähige Basis bildet. Und Sie brauchen Ressourcen, die Sie in die neue Beziehung einbringen. Dafür ist es wichtig, dass Sie tatsächlich wieder über ausreichend Energie verfügen, um sich auf einen anderen Menschen einzulassen. Schließlich bedeutet Beziehung nicht immer eitel Sonnenschein, sondern auch Konflikte auszuhalten, Kompromisse auszuhandeln und ein gewisses Maß an Verantwortung zu übernehmen.
Fühlen Sie dazu bereit? – Beantworten Sie sich diese Frage und seien Sie ehrlich zu sich selbst. Ihr Gefühl wird Ihnen den richtigen Weg weisen. Übergehen Sie es nicht. Wenn Sie eine Beziehung eingehen, obwohl Sie sich „eigentlich“ damit überfordert fühlen, erweisen Sie sich und Ihrer neuen Liebe eine Bärendienst. Lassen Sie es langsam angehen und seien Sie möglichst geduldig mit sich selbst.
Bleiben Sie gesund oder werden Sie es bald wieder! Alles Gute dafür.
Zum Weiterlesen:
Hillert, Andreas & Marwitz, Michael (2006): Die Burnout-Epidemie: Brennt die Leistungsgesellschaft aus? Verlag C.H. Beck.
Hasler, Gregor (2019): Die Darm-Hirn-Connection. Revolutionäres Wissen für unsere psychische und körperliche Gesundheit. Verlag Schattauer.
Reiners, Holger (2009): Die gezähmte Depression: Erfülltes Leben nach der Krankheit. Kösel-Verlag.
Im Netz: Stiftung Deutsche Depressionshilfe www.deutsche-depressionshilfe.de oder Deutsche Depressionsliga: www.depressionsliga.de
Gefällt Ihnen dieser Artikel? Vielen Dank fürs Teilen.

Autorin: Susanne Schmieder
-> Werbefreie Blogbeiträge 💖 <-
Wir halten bewusst unsere Blogbeiträge werbefrei, um Ihnen den bestmöglichen Lesegenuss zu ermöglichen. Bitte unterstützen Sie uns hierbei über unseren Paypal Spendenlink. Wir freuen uns herzlich über jeden Euro und reinvestieren Ihre Zuwendung zu 100% in neue und weitere Beiträge.



Keine Kommentare vorhanden